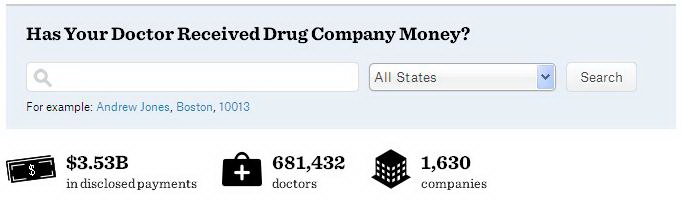
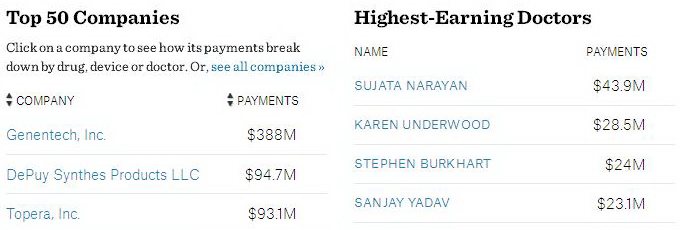
Kegiatan fraud yang terorganisasi diidentifikasi terjadi di klinik kesehatan, fasilitas diagnostik swasta, perusahan alat medis habis pakai dan fasilitas pelayanan kesehatan lainnya. Skema fraud (penipuan) mencakup tagihan palsu untuk pelayanan yang tidak dilakukan, upcoding (untuk menaikkan nilai tagihan), duplikasi klaim, unbundling (fragmentasi tagihan, misalnya panel pemeriksaan laboratorium dipisahkan menjadi individual di hari yang berbeda), pelayanan yang berlebihan, pelayanan yang tidak diperlukan, penyuapan dan kickback (suap atau komisi yang telah dinegosiasikan).
Whistleblower tampaknya sangat berperan dalam pengungkapan fraud pelayanan kesehatan, termasuk kasus-kasus perusahaan farmasi besar (Big Pharma). Tampaknya, mekanisme perlindungan dan kompensasi yang cukup besar memberi cukup ruang bagi mereka untuk mengungkap keburukan, … demi perbaikan…
Pemborosan, penyalahgunaan dan fraud dalam pelayanan kesehatan telah menjadi krisis pelayanan kesehatan yang akan mengancam masa depan Jaminan Kesehatan Nasional (JKN). Krisis ini tidak mungkin akan mereda sendiri bila kita hanya berdiam diri dan mengabaikannya…
Baca konten-konten menarik Kompasiana langsung dari smartphone kamu. Follow channel WhatsApp Kompasiana sekarang di sini: https://whatsapp.com/channel/0029VaYjYaL4Spk7WflFYJ2H